Cabinet d’ophtalmologie
Chaussée d’Enghien, 188
7060 Soignies
Chaussée d’Enghien, 188
7060 Soignies
Accueil » Affections oculaires » Kératocône
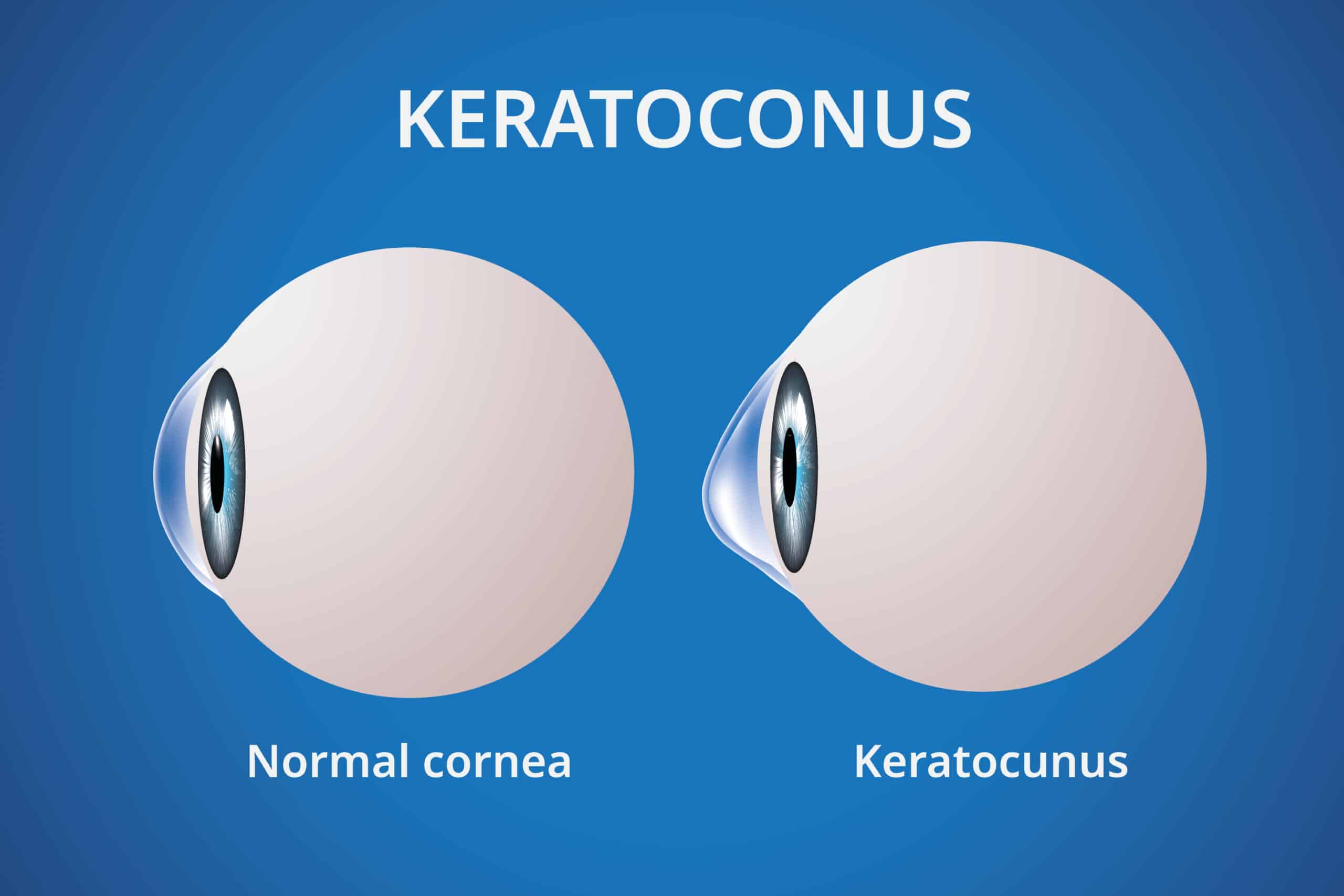
Le kératocône
Qu'est-ce que c'est ?
Le kératocône est une maladie touchant la cornée (le revêtement transparent en avant de l’oeil). Le kératocône se manifeste par une déformation permanente de la cornée qui s’amincit progressivement, perd sa forme sphérique normale et prend une forme de cône irrégulier. Il n’est pas contagieux, non inflammatoire, et apparait le plus souvent vers la fin de l’adolescence. Cette pathologie atteint généralement les deux yeux, mais pas avec la même sévérité. Il engendre des troubles de la vision.
En outre, si elle est souvent isolée, cette déformation oculaire peut être associée à d’autres pathologies oculaires ou générales.
Qu'est-ce qui le provoque ?
Les causes de cette maladie restent peu décrites bien que les théories actuelles feraient intervenir différents facteurs comme :
Les effets du kératocône varient selon les individus et peuvent être de légers à graves. Le plus souvent, les deux yeux sont touchés (dans 90 % des cas) mais il est fréquent que le kératocône ne soit diagnostiqué que d’un seul côté, le délai d’apparition dans le deuxième œil étant très variable et pouvant atteindre plusieurs années.
Dans les premiers stades, le kératocône entraîne une vision floue (sensation de brouillard) et déformée (astigmatisme). Cette baisse de l’acuité visuelle est surtout ressentie en vision de loin (myopie) et est souvent associée à une sensibilité excessive à la lumière (photophobie), à un éblouissement et à une irritation oculaire (yeux larmoyants). À mesure que le kératocône évolue, l’astigmatisme et la myopie s’accentuent. Comme la déformation de la cornée est irrégulière, la vision subit une grande distorsion. La vue est brouillée, comparable à ce qu’on voit derrière une vitre quand il pleut beaucoup. Les images peuvent même paraître dédoublées ou multiples. Les personnes atteintes de kératocône doivent changer souvent de lunettes, car celles-ci deviennent vite impuissantes à corriger l’astigmatisme. Dans les stades avancés, la cornée se déforme et s’amincit tellement que des cicatrices apparaissent et l’opacifient, rendant la vision d’autant plus trouble.
Le kératocône, souvent découvert chez l’adolescent ou le jeune adulte, évolue généralement jusqu’à l’âge de 40 ans avant de se stabiliser. L’évolution est irrégulière, certains kératocônes restant stables pendant quelques années, d’autres s’aggravant puis se stabilisant à nouveau. Les kératocônes peuvent arrêter de progresser à n’importe quel stade. Les stades d’évolution peuvent être classés selon différents critères, mais on distingue souvent :
Certains patients présentent des formes sévères et rapidement progressives, d’autres gardent toute leur vie une forme fruste et isolée.
Il est important de noter que la vitesse d’aggravation de la maladie est accélérée par le patient lui-même lorsqu’il se frotte les yeux fréquemment. De même, toutes les chirurgies réfractives cornéennes (comme le laser excimer pour corriger la myopie) risquent d’aggraver ou de décompenser la maladie. De ce fait, elles sont strictement contre-indiquées pour cette affection.
La chronologie habituelle de prise en charge thérapeutique comporte dans un premier temps un équipement en lunettes puis, en cas d’échec, une adaptation en lentilles de contact spécifiques (habituellement rigides).
Chez les patients très jeunes et/ou les patients présentant un kératocône évolutif, il existe la possibilité de stabiliser la déformation de la cornée au moyen d’un cross-linking (cross- linking des fibres de collagène cornéen par rayons ultra-violets). Après imprégnation de vitamine B2 (Riboflavine), la cornée est exposée à des rayons ultra-violets : de cette manière, la structure de la riboflavine change, ce qui induit une rigidification et solidification de la cornée.
Dans les stades encore plus avancés il est parfois nécessaire de réaliser une greffe de cornée.